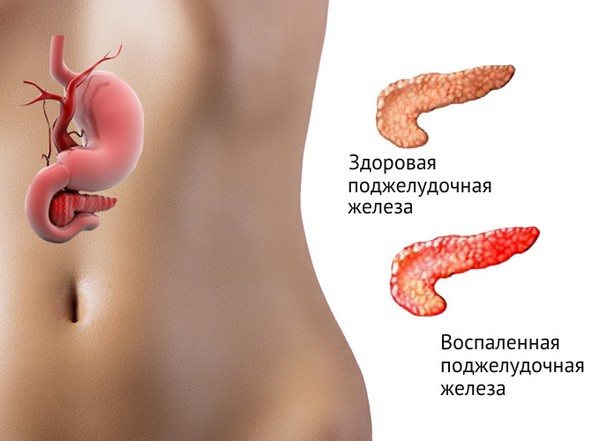
Хронический панкреатит считается прогрессирующим повреждением поджелудочной железы воспалительного характера, которое провоцирует сбои внешнесекреторной и внутрисекреторной функций. Это, в свою очередь, приводит к снижению выработки участвующих в пищеварении ферментов, важных гормонов (например, инсулина) и ряда биологически активных веществ. Поэтому всем пациентам необходимо вовремя выявить симптомы и соблюдать назначенное врачом своевременное и адекватное лечение.
Далее, рассмотрим какие причины развития заболевание, что является первым признаком и симптомом у взрослых, а также какие эффективные методы лечения существуют.
Этиология явления
Толчком для обострения хронического заболевания является чрезмерное употребление спиртосодержащих напитков, но возможны и другие причины:
- заболевания органов пищеварительной системы, которые протекают в хроническом порядке;
- травмы эпигастральной области;
- инфекции;
- злоупотребление вредными и жирными продуктами питания;
- генетическая предрасположенность;
- возрастные изменения (дефицит ферментов);
- бесконтрольный прием некоторых медикаментозных средств;
- вредные привычки;
- лишний вес;
- проблемы и осложнения после хирургических вмешательств;
- безбелковые диеты;
- заболевания аутоиммунного характера;
- стрессы.
Причины возникновения болезни
Этиология панкреатита хорошо изучена врачами, поэтому в большинстве случае болезнь возникает по таким причинам:
- Сильное и чрезмерное употребление алкоголя в немереных количествах (статические данные говорят о том, что 60% страдают заболеванием именно по этой причине);
- Болезни жёлчного пузыря (наличие камней).
В некоторых случаях болезнь развивается без влияния негативных факторов на фоне других патологий или же наличия генной предрасположенности. Коварность панкреатита заключается в том, что он длительное время протекает без ярко выраженных симптомов, а проявляется уже в хронической форме. Чаще всего болезнь наблюдается у мужчин пожилого возраста (старше 50 лет) и диагностируется в острой форме. У женщин также диагностируется панкреатит и нередко в возрасте 28–37 лет.
Классификация патологии
Классификация по Логинову основана на том, что в соответствии с причинами возникновения патологии, хронический панкреатит может быть:
- алкогольным;
- метаболическим, возникающим в результате длительного воспаления в железе, которое формируется при частом отравлении организма токсическими веществами;
- наследственным;
- алиментарным (провокатором выступает злоупотребление жирным, жареным, острым);
- идиопатическим – это полная потеря секреторных функций в результате жировой дистрофии органа.
Профилактика обострения панкреатита
Болезнь рекомендуется своевременно предотвратить, а для этого позаботиться о профилактических мероприятиях. Особенно это касается пациентов из группы риска, пожилых людей. В противном случае, лечение хронического панкреатита в стадии обострения весьма осложнено, доставляет пациенту не самые приятные ощущения, а острый приступ боли сложно купировать. Вот о каких общедоступных мерах профилактики идет речь:
- навсегда отказаться от курения, распития спиртных напитков, других вредных привычек;
- не помешает заняться спортом, совершать длительные прогулки на свежем воздухе;
- нормализовать работу пищеварительной системы (вылечить запор или диарею);
- контролировать массу тела, избегать развития ожирения и частого переедания;
- принимать витаминные комплексы по несколько курсов за год;
- в целях профилактики использовать полиферментные препараты 6 месяцев после обострения;
- придерживаться лечебной диеты (ограничить потребление жирной, жареной, острой пищи);
- пить только минеральную воду;
- избегать стрессовых ситуаций;
- сократить риск получения механических травм;
- укреплять местный иммунитет.
Придерживаясь таких несложных рекомендаций, можно исключить обострение панкреатита на неопределенный период времени. Помня о своей проблеме, меры профилактики должны стать для пациента нормой повседневности. В противном случае эффективное лечение обострения хронического панкреатита забирает много сил, заметно подрывает общее состояние нервной системы.
Диагностические мероприятия
Поскольку симптомы заболевания очень схожи с признаками других патологий, важна дифференциальная диагностика. Необходимо отличить панкреатит от:
- дискинезии желчных протоков;
- язвы;
- опухолевых процессов;
- синдрома раздраженного кишечника;
- воспаления кишечника;
- плеврита;
- миозита;
- невралгии и невритов;
- опоясывающего герпеса;
- аномального развития органа.
Для этого используются следующие методы:
- копрологическое исследование каловых масс;
- биохимический анализ крови;
- общий клинический анализ крови;
- сонография;
- КТ и МРТ;
- эндоскопическая ультрасонография;
- тесты с различными стимуляторами.
Диагностика
При появлении первых симптомов острого панкреатита необходимо сразу обратиться к гастроэнтерологу, пройти полное обследование организма, своевременно начать консервативное лечение. Самые информативные методы диагностики представлены ниже:
- сбор данных анамнеза необходим для первого представления специалиста о преобладающей проблеме со здоровьем;
- общий анализ крови и мочи положено пройти для своевременного выявления воспалительного, инфекционного процесса;
- биохимический анализ крови нужен для исследования показателя гормонов, трипсина, амилазы, антитрипсина, липазы (не исключены гипергликемия и глюкозурия, лейкоцитоз);
- копрограмма, выявляющая кусочки непереваренной пищи в биологическом материале, как один из главных признаков острого панкреатита;
- рентген, УЗИ брюшной полости для визуального осмотра и детального изучения предположительно пораженного органа, выявления кальцинации тканей органа, отечности;
- эндоскопическая ретроградная холангиопанкреатография для реальной оценки состояния и пропускной способности желчевыводящих путей;
- ЛУНДТ-тест необходим для лабораторного исследования панкреатического сока путем введения специальной жидкости;
- секретин-панкреозиминовое исследование, при котором гормональный препарат для оценки качества панкреатического сока вводится только инъекционно;
- КТ, МРТ (по рекомендации лечащего врача) для выявления или исключения уровня фиброза поджелудочной железы.
Клиническая картина
Хроническое течение заболевания может длительное время не сопровождаться яркими клиническими проявлениями, но при обострении недуга появляются признаки острой формы – боль и тошнота.
Справка! Самым главным симптомом начала острого процесса является сильная боль, может различаться в зависимости от места воспаления в органе, то есть болеть может не только под ложечкой, но и в правом или левом подреберье.
Болевой симптом связан со следующими факторами:
- сложности с оттоком секрета;
- секреторная гиперфункция;
- ишемия органа;
- воспалительный процесс в тканях, окружающих железу;
- сдавливание нервных окончаний или органов, которые располагаются в непосредственной близости.
Чаще всего болевой симптом появляется через час или чуть меньше после приема пищи, особенно, если в пищу употреблялись жирные или острые продукты. Интенсивность боли увеличивается в положении лежа, причем, в некоторых случаях боль может отдавать в сердечную область, что часто вводит в заблуждение. Характерная черта боли – она проходит, если больной садится и слегка наклоняется вперед.
Тошнота, изжога и отрыжка – симптомы поражения поджелудочной. Они связаны с нарушением всей работы пищеварительных органов, поскольку поврежденный орган не может вырабатывать необходимое количество ферментов, нужных для корректной работы организма.
При обострении патологии появляются симптомы, характерные для острого панкреатита. Клиническая картина в этом случае может быть очень ярко выраженной. Врачи рекомендуют лечиться в стационарных условиях, где за больным будет постоянный контроль.
Пациент жалуется на сильные боли, которые могут появляться до или после еды, возникает урчание в животе, метеоризм, тошнота, понос и другие диспепсические явления.
Язык пациента обложен белым налетом, кожные покровы пересушены и шелушатся, а в эпигастральной области возможно появление характерных пятен красного цвета. Иногда снижается масса тела.
Длительность обострения зависит от многих факторов:
- сложность течения недуга
- предпринимаемые пациентом меры по устранению патологии;
- от образа жизни больного;
- соблюдение.
Поэтому на вопрос о том, сколько длится обострение, можно ответить только в индивидуальном порядке. В среднем рецидив продолжается неделю.
Важно! С прогрессированием недуга кратность обострений может увеличиваться, что в результате приводит к полной утрате функциональности железы.
Клинические симптомы обострения могут появляться одновременно все, или беспокоить пациента по очереди, но боль и диспепсические признаки наблюдаются всегда.
Основные симптомы
Обострение панкреатита имеет ярко выраженную симптоматику с признаками следующего характера, указывающими на острый воспалительный процесс в организме:
- Острая боль в левом подреберье;
- Резкие прострелы в поясницу;
- Желтизна кожных покровов;
- Появление рвоты с остатками желчи;
- Расстройство стула (диарея или запор);
- Сильная слабость и полный упадок сил;
- Резкое повышение температуры до высоких значений;
- Длительный озноб.
Вышеуказанные симптомы свидетельствуют о тяжёлом течении болезни, поэтому в таком случае требуется незамедлительная госпитализация и проведение всех необходимых лечебных мероприятий.
Период обострения панкреатита довольно продолжительный, так как при хронической форме острые признаки наблюдаются на протяжении 5–7 дней. В тяжёлой стадии неудовлетворительное состояние диагностируется в течение 14 дней.
Данные сроки объясняются тем, что поджелудочная железа очень медленно восстанавливаются. Для ускорения её реабилитации важно соблюдать все предписания и строгую лечебную диету.
Сейчас читают: Можно или нет есть свеклу при панкреатите — вкусные рецепты
Лечение медикаментозными средствами
Назначаются следующие препараты:
- Ферментные средства. Прием препаратов направлен на снижение нагрузки на орган и ускорение процессов восстановления тканей. Ферменты, поступающие в организм извне, стимулируют процесс переваривания и усвоения пищи и уменьшают нагрузку на органы пищеварения (Панкреатин, Креон).
- Антацидные средства. Это препараты, которые снижают кислотность. Принцип их действия различается. Одни (Ренни) быстро всасываются и обеспечивают моментальное облегчение, другие невсасывающиеся, действующие через определенный промежуток времени, но эффект их более продолжителен (Маалокс).
- Анальгетики. Принимаются для снятия болей. Это спазмолитики Папаверин, Но-шпа и другие.
- Антисекреторные. Необходимы для нейтрализации кислоты (Омепразол, Фамотидин).
- Противовоспалительные препараты, способствуют уменьшению болевого симптома (Диклофенак).
- Средства для уменьшения секреции (Сандостатин, Октреотид).
- Прокинетики. Выписываются при мучительной тошноте и рвоте, которая часто появляется в периоды обострения. (Церукал, Мотилиум).
Когда возникает обострение, лечение в домашних условиях проводить нельзя. При очень сильных приступах рекомендуется взывать неотложную помощь. Сильные лекарства при обострении панкреатита поджелудочной железы можно принимать только в стационарных условиях.
Для облегчения состояния больного рекомендуется прекратить питание, обеспечить больному покой и приложить на область поджелудочной пакет со льдом.
Принимать какие-то медикаменты до приезда врачей не рекомендуется, но если врачебная помощь в ближайшее время остается недоступной, разрешаются следующие средства:
- Креон или Пангрол;
- Дровертин, Папаверин;
- Рабепразол, Лансопразол.
Лечение
Методика лечения острого панкреатита основана на незамедлительной госпитализации больного и продолжительном восстановлении в условиях стационара со строгим соблюдением постельного режима. Реабилитация направлена на стимуляцию регенерации поджелудочной железы и устранение всех болевых симптомов заболевания.
Сейчас читают: Какие салаты можно кушать при панкреатите — вкусные и полезные рецепты, отзывы
Медикаментозное лечение острого панкреатита подразумевает проведение таких лечебных мер:
- Максимальное обезболивание для снятия сильного болевого синдрома (вливание Трамадола и Баралгина, новокаиновая или эпидуральная анестезия);
- Накладывание ледяных компрессов (доля снижения ферментационной активности в органе с параллельной аспирацией желудка и назначением парентерального питания);
- Усиление микроциркуляции при внутривенном введении препаратов (Гемодез);
- Дезактиваторы синтезируемых ферментов для снижения их деятельности (Гордокс, Контрикал);
- Профилактика обезвоживания с введением солей кальция и натрия (стабилизация электролитно-водного баланса в организме);
- Нейтрализаторы содержимого в желудке (Пантопразол, Омез);
- Антибиотики для устранения возникших вторичных бактериальных инфекций. Наиболее эффективным считают Ципрофлоксацин;
- Меры дезинтоксикации для устранения продуктов распада ферментов. Диуретик Лазикс способен вывести все токсины за одну очищающую процедуру.
Оперативное вмешательство проводят только при наличии явных показаний:
- Тяжёлое течение болезни с бактериальным осложнением и неэффективностью медикаментозного лечения;
- Наличие конкрементов в желчных протоках;
- Жидкость в тканях органа;
- Различные абсцессы, кистозные области, некротические поражения.
Хирургическая операция основывается на иссечении некрозной ткани или же полном удалении поджелудочной железы. Методика восстановления требует неукоснительного соблюдения всех лечебных и профилактических мер, направленных на максимальную реабилитацию больного пациента.
Народные средства
Средства нетрадиционной медицины в период обострения болезни неэффективны, однако, во время ремиссии будут весьма кстати.
Важно! Использование народных средств в острый период может существенно осложнить течение болезни.
Пациенты, которые решили лечить заболевание травами и другими нетрадиционными способами, должны быть готовыми к длительному и систематическому лечению.
Для приготовления лечебных настоев и отваров чаще всего используются следующие травы:
- ромашка;
- укроп;
- боярышник;
- бессмертник;
- мята;
- одуванчик;
- аир;
- чабрец;
- шишки хмеля;
- кукурузные рыльца;
- подорожник;
- лен;
- крифея;
- чистотел и многие другие.
Очень важно перед приемом любого народного средства консультироваться с лечащим врачом, поскольку даже совершенно безобидные на первый взгляд растения могут вызывать аллергические реакции и другие побочные эффекты.
Причины
Основным механизмом для развития хронического панкреатита, является повышение давления в протоке поджелудочной железы и застой в нём поджелудочного сока. Длительный застой в протоке, приводит к нарушению его структуры, в результате чего ферменты поджелудочной железы, легко проникают в собственную ткань, разрушая её клетки (аутолиз) и развитие хронического воспалительного процесса
Может пройти лет 10-15, когда признаки хронического панкреатита станут настолько явными, что сомнений в диагнозе не останется никаких. Возникнуть заболевание может по причине:
- Холецистита, гастрита или дуоденита хронической формы.
- Язвы желудка или двенадцатиперстной кишки.
- Инфекционного поражения – паротита, брюшного или сыпного тифа, вирусных гепатитов.
- Чрезмерного употребления спиртных напитков.
- Неотрегулированного рациона питания.
- Атеросклеротической болезни.
- Проникновения глистов в организм.
- Интоксикации вредными веществами – мышьяком, фосфором, ртутью, свинцом.
Операция
Если рецидивы бывают часто, а периоды обострения тяжелые, целесообразно хирургическое лечение. Существуют следующие методы:
- сфинктеротомия;
- удаление из протоков конкрементов;
- рассечение и санация очагов с гнойным содержимым;
- полная или частичная панкрэтомия;
- удаление нервных волокон;
- резекция желудка;
- иссечение желчного пузыря;
- формирование окружных протоков для оттока желчи.
Оперативное вмешательство выбирается в зависимости от патологических процессов, провоцирующих рецидивы заболевании.
Что такое хронический панкреатит?
Хронический панкреатит – это воспалительное заболевание поджелудочной железы длительного рецидивирующего течения, характеризующееся постепенным патологическим изменением ее клеточной структуры и развитием функциональной недостаточности.
В результате прогрессирования такого заболевания, в железе уменьшается секреция ферментов – трипсина и липазы. Из-за этого значительно ухудшается кровообращение органа, соединительная ткань разрастается, и формируются специфические рубцы, участки со склерозом.
Чаще всего заболевание возникает из-за злоупотребления алкоголем в течение продолжительного времени. У мужчин хронический панкреатит поджелудочной железы может развиться, если они пьют свыше 15 лет, у женщин при злоупотреблении спиртными напитками более 10 лет.
Специальное питание
Питание при обострении панкреатита – это важная составляющая лечения.
Во время рецидива рекомендуется вводить в меню продукты с повышенным содержанием белка. А вот углеводы и жиры нужно исключить абсолютно или свести к минимуму. Если приступ несильный, можно употреблять незначительное количество растительного масла.
Такое питание при обострении панкреатита поджелудочной способствует скорейшему восстановлению участков органа, которые травмировались в результате повреждений и воспалений.
Также рекомендуется снизить количество соли, доказано, что при употреблении совершенно несоленой пищи в течение 2 недель существенно сокращает отек железы.
В острый период употреблять нужно тёплую протёртую пищу для разгрузки больного органа, что позволит ему быстрее вернуть свою функциональность.
Диета при обострении панкреатита поджелудочной железы постепенно расширяется после обострения, но порции должны оставаться небольшими, а частота приема пищи должна составлять около 6 раз в день. Переедание, нежелательно при этой патологии.
В период ремиссии необходимо придерживаться диетического, и список запрещенных продуктов остается довольно обширным, кроме того, нельзя забывать о способе приготовления – жарка должна быть полностью исключена. Допускается отваривание, тушение, запекание. Только придерживаясь диеты и избавившись от вредных привычек можно добиться сокращения количества рецидивов болезни.
Диета при обострении и разрешённые блюда
Соблюдение диеты при остром панкреатите имеет некоторые особенности. В течение первых 5 суток больной должен придерживаться лечебного питания с полным исключением продуктов и с употреблением щелочной воды.
По истечении времени в общий рацион можно внести такие блюда:
- Рисовая, манная каша в тёплом виде;
- Овощные супы без добавления мяса;
- Постное мясо;
- Рыба белая нежирная;
- Чай со слабой заваркой.
Во время соблюдения диеты важно соблюдать рекомендации по питанию:
- Дробное питание (употребление пищи небольшими порциями не более 300 грамм за один раз);
- Исключение продуктов с содержанием пряностей, жиров, различных искусственных и натуральных экстрактов;
- Ограничение потребления соли (не более 6 грамм в сутки);
- Не кислые фрукты, овощи без содержания клетчатки;
- Различные крупы (исключение составляет пшённая и перловая каша).
Прогноз и профилактика
Делать какие-то прогнозы при хроническом панкреатите не имеет смысла, поскольку исход патологии зависит от того, в какой степени она протекает, какие причины послужили толчком для ее развития, устранены они или нет.
Профилактика заболевания:
- Абсолютный отказ от вредных привычек.
- Соблюдение правил здорового и полноценного питания. Рацион должен быть сбалансирован и разнообразен, рекомендуется употреблять больше зерновых и плодовоовощных культур, снизить употребление соли, сахара, жирных продуктов. Очень важно следить за весом и не допускать ожирения.
Необходимо предупреждать возникновение осложнений, если заболевание диагностировано, соблюдать все рекомендации, периодически консультироваться с врачом и не допускать заболеваний любых отделов пищеварительного тракта.
Природа хронического панкреатита воспалительная, и зная, как протекает обострение хронического панкреатита, симптомы, лечение и диету при болезни, можно существенно сократить количество воспалений. Пациент должен понимать, что эффективного лечения можно добиться только при комплексной терапии, которая должна проводится не только в моменты острых проявлений заболевания, но и в периоды ремиссии.
Осложнения обострения панкреатита
Консервативное или оперативное лечение заболевания должно быть своевременным, правильно подобранным. Если игнорировать выраженные симптомы обострения панкреатита или долгое время заниматься самолечением, можно спровоцировать серьезные осложнения со здоровьем, порой несовместимые с жизнью пациента (для некоторых больных они могут закончиться смертью). Потенциальные патологии представлены таким емким списком:
- внутренние кровотечения;
- желтушный холестаз;
- тромбоз селезеночных вен;
- формирование псевдокист;
- гиповолемический шок;
- инфекционные поражения организма (абсцессы);
- дистресс-синдром;
- почечная недостаточность;
- энцефалопатия;
- рак поджелудочной железы.
Суть профилактики панкреатита у взрослых и детей
К факторам риска у взрослых относятся:
- злоупотребление алкоголем;
- нездоровое питание, образ жизни;
- наследственность;
- другие заболевания желудочно-кишечного тракта.
Чаще всего причиной заболевания у ребенка считается неправильное меню со слишком большим количеством жира, сахара. Перенесенные травмы также могут послужить толчком к началу болезни. Поэтому важно с раннего возраста учить детей правильным жизненным привычкам и заботливому отношению к своему здоровью.
Профилактика панкреатита у взрослых, как и у детей, разделяется на соблюдение мер первичной и вторичной профилактики. Под первичной профилактикой подразумевают меры, предупреждающие развитие патологии. Вторичная профилактика — это действия, направленные на предотвращение рецидивов заболевания.
Медикаментозная терапия
Медикаментозное лечение направлено на снятие неприятных симптомов, устранение воспалительного процесса и восстановление пораженных тканей поджелудочной железы. Терапию подобного рода назначают при хроническом панкреатите в 80% случаев.
Согласно стандартам, лечение проводится по следующей схеме:
- Для устранения выраженной боли рекомендуются ненаркотические и наркотические препараты (Анальгин, Баралгин, Промедол), нейролептики в сочетании со спазмолитиками (Дроперидол, Но-шпа, Папаверин).
- Для снижения уровня панкреатических ферментов назначают м-холинолитики: 0,1%-ные растворы сульфата атропина или метацина. Препараты вводят подкожно или внутримышечно.
- Для нормализации водно-электролитного баланса и белкового обмена назначают солевые растворы, плазму, альбумин, гидрокарбонат натрия. Растворы вводят внутривенно. Переливание жидкостей проводится под контролем центрального, венозного давления и диуреза, показателей кислотно-щелочного состояния, ионограммы, уровня общего белка в крови.
- Во избежание аллергических реакций в схему лечения вводятся антигистаминные и десенсибилизирующие лекарства: Димедрол, Супрастин, Пипольфен.
- Для понижения кислотности чаще всего рекомендуют Алмагель, Ранитидин, Фамотидин.
- Для повышения защитных сил организма рекомендуются препараты, обладающие иммуномодулирующим или иммунозаместительным действием.
- Обязателен курс витаминотерапии, включающий в себя витамины групп В, Е и С, экстракт алоэ и пр.
- Для предупреждения развития новообразований показаны цитостатики, замедляющие деление клеток.
Вторичная
Вторичная профилактика направлена на предупреждение обострений панкреатита. Она предполагает:
- соблюдение назначений врача;
- отдых в санатории;
- питье негазированной минеральной воды (вне обострения);
- физиопроцедуры;
- соблюдение диеты №5;
- обследование (УЗИ, анализ крови, мочи и кала) не реже 2 раз в год.
Профилактика хронических форм панкреатита позволяет сохранить на должном уровне функции поджелудочного органа.
Что это такое?
Простыми словами, хронический панкреатит – это вялотекущее воспаление поджелудочной железы. Проявляется заболевание недостаточностью секреции органа и болями. Течение болезни волнообразное, периоды обострений сменяются временным выздоровлением.
Несмотря на вялотекущее течение болезни, в поджелудочной железе происходят необратимые изменения. Ткани железы морщатся, местами исчезают ацинусы, нарушается функционирование органа. Происходит суживание протоков. В тканях железы и панкреатических протоках образуются конкременты, что затрудняет отток соков поджелудочной железы.
В железе нарушается кровообращение, разрастаются соединительные ткани, образуются рубцы. В результате нарушается пищеварение, болезнь маскируется под другие заболевания органов ЖКТ – язвенную болезнь, холецистит, грыжу пищеводного отверстия диафрагмы. Иногда болезнь протекает скрытно, не проявляя себя до поры до времени.
Почему может возникать?
Причины панкреатита довольно разнообразны.
К ним относят:
- излишнее употребление алкогольных напитков;
- «пир желудка» из жирных, острых, копченых и консервированных блюд;
- лишний вес;
- наличие патологий системы ЖКТ видно на УЗИ;
- проблемы с желудком и двенадцатиперстной кишкой (язвы, гастриты, новообразования);
- вирусные инфекции, поражающие печень;
- эндокринные проблемы;
- травмы поджелудочной железы;
- наследственность.
Причины возникновения панкреатита в каждом индивидуальном случае — свои. И необходимо, зная о своей предрасположенности к воспалению поджелудочной железы — побеспокоиться о профилактике.
Первичная профилактика
Прогноз острого панкреатита редко звучит благополучно и включает опасные осложнения, требуется с ранних лет соблюдать следующие правила:
- Не курить! Никотин раздражает слизистые органов пищеварения и стимулирует обильное выделение секрета. Дым, содержащий канцерогены, вызывает разрушение железистых клеток.
- Ограничить употребление алкогольных напитков. Этанол повреждающим образом действует на работу клеток органа, приводя к образованию камней и отечности.
- Избегать нервных перенапряжений, отдыхать в правильном режиме, устраивать пешие прогулки, заниматься видами спорта.
- Не запускать патологию в близкорасположенных органах: печени, железах эндокринной системы, желудка и кишечника (в особенности, двенадцатиперстный отдел).
- Стараться не принимать лекарства, влияющие на деятельность поджелудочной железы, к примеру, Аспирин.
- Следить за питанием – ограничивать потребление жира и сахара, жареной, соленой пищи; остерегаться продуктов с красителями, канцерогенами, ароматическими добавками; снизить потребление сахара.
- Выпивать достаточное количество жидкости в день.
- Принимать ферментные препараты для подстраховки.
Следуя несложным правилам, зная отличия острого панкреатита от хронического, получится заблаговременно обезопаситься от факторов развития панкреатита, предотвратить вероятные осложнения.
Питание, один из этапов профилактики
Для предупреждения панкреатита следует соблюдать диету, которая не особо строгая – рекомендуют исключить из рациона самые вредные продукты питания.
| Разрешается употреблять | Исключить из рациона |
| нежирное мясо птицы или рыбы – отварное или на пару | жирные бульоны |
| супы на вторичном мясном бульоне | свиной жир |
| молочные супы с добавлением круп | жирные продукты питания |
| овощи, отварные или приготовленные на пару, в виде супов (без капусты) | острые блюда, копчености, приправы, консервацию |
| различные каши | блюда фаст-фуда |
| отварную лапшу, вермишель | жирные сорта рыбы, икру |
| омлет | яйца вареные и жареные |
| пшеничный хлеб | глазированные сырки |
| сыры (только неострый и нежирный) | ржаной хлеб и кондитерские изделия |
| творожные запеканки | крепкий чай, кофе, какао, газированные напитки, квас |
| сухой бисквит, мармелад, печенье галетное, зефир, пастилу | цитрусовые |
| молочные продукты (нежирные) | репу, редис, щавель |
| мед (не больше 2 ложек в день) | орешки |
| компот, кисель, слабый чай | отдельные виды фруктов: инжир, виноград, финики |
| яблоки сладких сортов | козье молоко |
| соленое сало (не больше 50 г в неделю) | жирную сметану |
Необходимо соблюдать такие правила питания:
- все блюда должны готовиться на пару или запекаться без корки, можно отваривать;
- употреблять блюда комнатной температуры;
- снизить потребление соли;
- дробно питаться;
- пища должна быть в измельченном виде
Образ жизни
Обострение заболевания не имеет какой-либо периодичности и сезонности. Оно зависит от того, соблюдает ли пациент принципы диеты. Весь режим дня больного должен быть построен таким образом, чтобы он смог соблюдать основное время приёмов пищи, при этом готовить блюда согласно своему рациону питания. Отказ от жирных продуктов питания и блюд, увеличивающих нагрузку на железу, помогает устранить симптомы хронического панкреатита и его обострения.
Для скорейшего выздоровления, предотвращения очередного обострения и лечения в стационаре пациент должен полностью отказать от употребления алкоголя и курения сигарет, особенно если ему поставлен диагноз хронического алкогольного панкреатита. Раз в полгода проходите консультацию у своего лечащего врача, чтобы наблюдать в динамике за процессами, происходящими в поджелудочной железе. Эти простые советы помогут вам справиться с таким непростым недугом или предотвратить очередную госпитализацию в стационар.
Симптомы хронического панкреатита
Зачастую первоначальные патологические изменения в тканях железы при развитии хронического панкреатите протекают без симптомов. Либо симптоматика слабовыражена и неспецифична. Когда возникает первое выраженное обострение, патологические нарушения уже довольно значительны.
Хронический панкреатит – это состояние, сопровождающееся:
- Болевым дискомфортом, причем степень интенсивности может быть разная. Место локализации – эпигастральная область и левое подреберье. Боль присутствует либо постоянно, либо появляется приступообразно. После того, как пациент съест что-нибудь, симптом усилится.
- Диспепсическими расстройствами – тошнотой, позывами к рвоте, ощущениями тяжести в животе, неприятным привкусом в ротовой полости, метеоризмом. У больного может возникнуть отвращение к жирной еде, а также иногда пропадает аппетит.
- На протяжении многих лет больной может предъявлять претензии на неприятные симптомы в виде кратковременных болевых ощущений, беспокоящих его по прошествии 15 минут после еды. Продолжается дискомфорт от одного часа до 3-5 дней. Место их концентрации – верх живота, иногда чувствуется боль возле сердца или слева от груди либо поясничного отдела. В определенных ситуациях она опоясывающая. Понизить ее силу можно, если сделать наклоны вперед либо приседать.
- Кожа пациента становится невыраженного желтого цвета. Подобное относится и к склерам. Желтизна кожного покрова время от времени проходит.
- Из-за недостатка ферментов поджелудочной нарушается процесс расщепления сложных молекул потребляемой нами еды на более мелкие, которые способные усваиваться в кишечнике. В связи с этим обстоятельством, при панкреатите, даже усиленное питание может сопровождаться снижением массы тела, недостаток витаминов в организме, сухостью кожи, ломкостью ногтей, недостатком железа в организме (анемия) и другими симптомами.
При панкреатите хронической формы боли возникают в результате:
- проблем с оттоком панкреатического сока;
- увеличения объема секреции железы;
- ишемии поджелудочной;
- воспаления расположенной вокруг клетчатки;
- изменения нервных окончаний;
- сдавливания органов, находящихся рядом.
С развитием заболевания частота обострений, как правило, увеличивается. Хроническое воспаление поджелудочной железы может приводить к повреждению, как самой железы, так и смежных тканей. Однако могут пройти годы, прежде чем появятся клинические проявления заболевания (симптомы).
Прогноз для больных
Прогностическими факторами, связанными с хроническим панкреатитом, являются диагностический возраст, употребление алкоголя, курение и цирроз печени.
В исследовании, проведенном на международном уровне, выживаемость людей с хроническим панкреатитом составила 70% после 10 лет заболевания и 45% после 20 лет. Риск развития рака поджелудочной железы составил 4% через 20 лет.
Распространенными осложнениями заболевания являются механическая обструкция желчного протока и двенадцатиперстной кишки,образование псевдокисты поджелудочной железы.
Псевдокисты развиваются примерно у 10% больных с хроническим панкреатитом. Сахарный диабет и псевдоаневризма являются вторичными осложнениями этого заболевания.
Симптоматика рецидивного периода
Хроническое течение панкреатита и других патологий железы, требует соблюдения правил здорового образа жизни. При погрешностях в питании, заражении бактериальными и вирусными инфекциями, нерациональных физических нагрузках возникает заболевание. В зависимости от степени тяжести болезни, приступ может длиться от нескольких дней до нескольких недель.
Переход из ремиссионной стадии сопровождают следующие симптомы обострения заболевания:
- Сильные висцеральные боли эпигастральной (подложечной) области, иррадиирующие (отдающие) под лопатку. Боль может быть давящей, режущей, иметь волнообразный или перманентный характер.
- Тошнота, рефлекторный выброс содержимого желудка через рот (рвота). При пустом желудке больного рвет желчным секретом, синтезируемым клетками печени. На этом фоне может развиться дегидрация (обезвоживание).
- Сухость во рту.
- Субфебрильная и фебрильная температура (37–39 °C).
- Чередующиеся обстипация (запор) и диарея (понос), интенсивное газообразование.
- Изменение цвета кожных покровов. Кожа приобретает серо-желтый цвет, наблюдается цианоз носогубного треугольника.
При пальпации отмечаются такие признаки обострения, как острый болевой синдром при нажатии на область чуть выше пупка, тупая боль после нажатия на живот. В тяжелых случаях, лечение при обострении болезни, требует немедленной госпитализации пациента. При стационарной диагностике отмечается:
- отек поджелудочной железы;
- диспепсионный синдром на фоне нарушения производства ферментов;
- недостаточность всасывания питательных веществ (мальабсорбция);
- отклонения в показателях биохимического и клинического анализа крови (многократное превышение значений амилазы и лейкоцитов);
- выпот лимфотической жидкости в брюшную полость;
- гормональный сбой.
Важно! Несвоевременная медицинская помощь пациенту с хроническим воспалением поджелудочной, в лучшем случае заканчивается хирургическим вмешательством, в худшем – летальным исходом.
Запрещенные продукты
От осложнений болезни можно уберечься, запомнив, что нельзя есть при обострении панкреатита, и следуя запрету.
Категорически запрещены следующие продукты:
- бобовые – какао, арахис, нут, фасоль, горох;
- орехи, семечки подсолнечника и тыквенные, кунжут;
- жирные сорта мяса и птицы – свинина, баранина, утятина, гусятина;
- колбаса любого вида, копчености;
- жирный творог, сметана, сливочное масло, сливки;
- цельное молоко;
- жирные сорта сыра;
- жирная рыба;
- бульоны;
- мороженое, пирожные, торты;
- свежая выпечка;
- песочное печенье;
- газированная вода, соки.
Внимание! Вне обострения или при его стихании больным можно употреблять в пищу понемногу спелые сладкие плоды и ягоды. Разрешены арбуз, дыня, сливы, абрикос.
При сахарном диабете к выбору продуктов следует относиться ответственно, учитывать их гликемический индекс.
Важно составлять меню с учетом требований диеты. Суточная норма углеводов составляет 300-350 граммов, из них сахара – до 40 граммов. Содержание жиров – 70-80 граммов, из них пятая часть – растительные жиры. Белки – 120 граммов. Запрещено есть слишком горячие или холодные блюда. Питаться следует дробно, маленькими порциями, чтобы не провоцировать излишнюю выработку соков поджелудочной, желудка и печени.
Симптомы
Хронический панкреатит долгие годы может течь бессимптомно, но функция железы будет стремительно снижаться. Клинически значимые функциональные нарушения появляются лишь при гибели 90% тканей органа.
Симптоматика, развивающаяся при обострении панкреатита, выделяют следующие стадии:
- предклиническая стадия, отличающаяся полным отсутствием симптомов. Морфологические изменения в органе выявляются случайным образом при проведении КТ и УЗИ.
- стадия проявляется эпизодически возникающими обострениями. Несколько лет спустя рецидивы протекают легче, однако симптоматика сохраняется и в ремиссии.
- стадия абдоминальная боль становится хронической. Нарушается не только экзокринная, но и эндокринная функция органа.
- стадия проявляется полной атрофией железы с выпадением всех ее функций.
При обострении панкреатита основным является болевой синдром. Эпицентр боли располагается в эпигастральной области и иррадиирует в спину. Иногда боль принимает опоясывающий характер. Интенсивность колеблется от слабовыраженной ноющей до нестерпимой кинжальной.
диагностика панкреатита
Большинство пациентов предпочитают занимать вынужденное положение, обнимая живот руками и притянув коленки к груди, так как это облегчает страдания.
Как правило, боль сопровождается тошнотой и чувством горечи во рту, потерей аппетита.
Многие жалуются на жидкий стул калового характера, с характерным жирным блеском и плохо смывающийся. Этот симптом говорит о далеко зашедшем процессе и выраженной экзокринной недостаточности.
В некоторых случаях отмечается подъем температуры. Она редко бывает выше субфебрильных цифр. Однако причиной развития гектической лихорадки становятся гнойно-септические осложнения такие, как абсцесс или флегмона.
На третьей и четвертой стадии заболевания обострения так ярко себя не проявляют. Пациенты начинают терять в весе, у них развивается мальабсорбция и изменения толерантности к глюкозе.
При своевременно начатом лечении на ранних стадиях обострения длятся от 2 до 7 дней.
Народные методы профилактики
В домашних условиях можно предупреждать возникновение панкреатита народными средствами. Однако этот метод не исключает медикаментозное лечение, назначенное врачами. Лечить обострение отварами и настоями не рекомендуется, их можно использовать только в период стойкой ремиссии.
Считается, что для лечения поджелудочной железы народными средствами лучше всего использовать сок картофеля. Чтобы приготовить средство, нужно тщательно вымыть 2-3 корнеплода, но от кожуры не очищать. Измельчить в блендере или натереть на терке, отжать сок. Принимать по 100 мл за 2 часа до каждого приема пищи. Лечатся картофелем курсами: 2 недели приема сока с перерывом на 3 месяца. Лучшее время для лечения — с июля по февраль, когда в клубнях еще сохраняются полезные вещества.
Лечить хронический панкреатит можно отваром корней лопуха. Сухие или свежие корни растения измельчить, 100 г залить 0,5 л прохладной кипяченой воды и настаивать не менее 5 часов. Поставить на сильный огонь, довести до кипения и варить 30 минут. Остудить, процедить и употреблять по 1 стакану после еды.
Медикаментозная профилактика
Для профилактики обострения панкреатита хронического течения принимают следующие препараты:
- Холинолитики («Гастроцепин», «Дюспаталин»). Лекарства способствуют снятию спазмов кишечной мускулатуры, уменьшают желудочную секрецию, снимают приступы тошноты, рвоты.
- Ферментные препараты («Мезим», «Фестал», «Энзистал», «Панкреатин», «Ликреаза», «Трифермент»), стабилизируют экзокринную функцию железы.
- Витаминные комплексы, которые служат для поддержания оптимальной работы железы.
Вторичная профилактика
Предупреждают формирование хронического панкреатита, начиная лечением первичного появления болезни. Курс назначенного лечения выполняется до конца. Строгое следование рекомендациям лечащего врача обеспечит излечение и предотвратит переход из острой формы в хроническую.
Общие рекомендации
Профилактика хронического панкреатита осуществляется исключительно вторичными мерами, ведь болезнь уже установлена. Избежать рецидивов получится, соблюдая правила:
- Полное исключение алкоголя;
- Снижение жирности еды;
- Щадящая обработка пищи;
- Защита организма от вирусных инфекций;
- Лечение внутренних органов, взаимодействующих с железой;
- Приём профилактических лекарственных средств.
Даже минимальное количество спиртного способно вызвать острый панкреатит, с неблагоприятным прогнозом. На обработку этанола поврежденный орган затрачивает множество ферментов, заставляя железу работать с непомерной нагрузкой.
В отдельных случаях доктор назначает приём минеральных вод с профилактической очищающей целью. Перестаньте принимать коллоидные препараты и солевые растворы, блокирующие выработку ферментов.
Обнаружение панкреатита вовремя дает возможность дифференцировать особенную патологию органов в брюшной полости, клинические симптомы часто индивидуальны.
Эзофагогастродуоденоскопия у больных острым панкреатитом позволяет оценить состояние слизистых оболочек пищевода, желудка и начального отдела тонкой кишки. Это помогает осуществить дифференциальную диагностику панкреатита с язвенной болезнью желудка, расширением вен пищевода, дивертикулита, полипов и т. д.
Диета
Диетическое питание на годы обеспечит профилактику панкреатита, позволяя органам функционировать стабильно, без перебоев. Блюда при панкреатите готовят на пару, тушат либо отваривают. Питание происходит малыми порциями, часто, пять или шесть раз в день.
Рекомендуется избегать вредной пищи, сюда относят: свиное сало, дичь, грибы, алкоголь, кофе, аджику, прочие острые и соленые специи. Жареная, с излишком подсолнечного масла еда недопустима. Потреблять майонез, кетчупы, газированные напитки, сладости, колбасы и растительные жиры предписано в ограниченных дозах. Полезным для здоровья станет употребление в пищу овощей, приготовленных на пару, вареного белого мяса.
Сопутствующие заболевания
К предупреждающим мерам относится лечение болезней, отражающихся на функции поджелудочной. Это особенным образом касается хронического воспаления желчного пузыря. Иногда оперативное лечение холецистита полностью исправляет ситуацию с хроническим панкреатитом.
Следить за состоянием двенадцатиперстной кишки (ДПК) и желудка крайне важно. Среди неинвазивных методов обследования описаны: УЗИ, рентгенологическое и ангиографическое обследование, магниторезонансная и компьютерная томография. К инструментальным методам обследования относят гастроскопию и лапароскопию, показывающих диагностическое значение.
Снижение высокой температуры на фоне респираторных вирусных инфекций осуществляют препаратами на основе парацетамола. Ибупрофен, как нестероидный противовоспалительный препарат, раздражает внутренние стенки пищеварительного тракта. Терапия вирусных заболеваний сопровождается постельным режимом и строгой диетой. После исчезновения симптомов перенесенного заболевания показано расширять рацион больного.
Тесно связаны с поджелудочной железой двенадцатиперстная кишка, желудок, печень и желчные протоки. При развитии панкреатита функция органов нарушается, уделять время предупреждению заболеваний потребуется обязательно.
Возможные осложнения
Когда условно патогенная флора еще не активировалась, и процесс воспаления все еще асептический (неинфекционный), возможно формирование таких осложнений, как инфильтрат клетчатки, которая окружает поджелудочную железу. Это ограниченное асептическое воспаление, но оно может распространиться на близлежащие клетчаточные пространства. Речь идет о флегмонах таза, околопочечной клетчатки.
Без участия инфекционного агента развивается без лечения воспаление брюшинных листков. Иначе ситуация называется перитонитом. Из асептического он быстро становится бактериальным, гнойным. И тогда нарастает угроза сепсиса и полиорганной недостаточности, когда отказывают все жизненно важные органы и системы.
Ферментная аутоагрессия опасна тем, что под влиянием агрессивной среды могут сформироваться перфорации расположенных по соседству органов и сосудистых структур. Развиваются кишечные свищи.
Но более опасны повреждения сосудов. Если это артерия или вена в стенке желудка или кишечника, то это менее опасное кровотечение. Но когда задеты крупные ветви брюшной аорты, нарастает угроза геморрагического шока и летального исхода от массивной кровопотери.
Обострение панкреатита (симптомы и лечение зависят от наличия осложнений и их характера) нередко вызывает формирование кист поджелудочной железы. С течением времени при присоединении бактериального компонента возможно нагноение этих изначально жидкостных и стерильных образований. Воспалившиеся кисты подлежат хирургическому лечению.
Более опасны без лечения системные осложнения. Чаще всего развивается так называемый панкреатогенный шок. Это выраженное нарушение гемодинамики в результате выраженной болевой импульсации. Немалую долю вносит инфекционно-токсический фактор и ферментная аутоагрессия.
Септический шок — логическое продолжение перитонита или осложненного инфекцией панкреатита. При нем также нарушается кровоснабжение жизненно важных органов. Как один из этапов шокового состояния рассматривается полиорганная недостаточность. На этой стадии спасти пациента обычно не удается даже в условиях специализированного реанимационного отделения.
Обострение хронического панкреатита представляет собой состояние, требующее динамического наблюдения и активного лечения по аналогии с острой формой. Симптомы перитонита и присоединения инфекции требуют хирургического лечения. В межпристпуный период назначают заместительную терапию и диетические рекомендации.
Оформление статьи: Владимир Великий
Признаки
Воспаление может протекать в:
- острой форме;
- острой форме рецидива;
- хронической форме;
- как обострение хронического панкреатита.
Рецидив и обострение имеют схожие признаки, но отличаются друг от друга. Появление симптомов во время первого полугода – острый рецидив, после – обостренная хроническая форма. При этом возможен переход из острой формы в хроническую при отсутствии должного лечения, наличия вируса, инфекции, каких-либо паразитов.
Симптомы обострения панкреатита проявляются в виде:
- Тупых, резких болей под ребрами, переходящих в область лопатки, всю спину.
- Горечи во рту, сухости, белого налета на языке.
- Тошноты, потери аппетита, снижения массы тела, иногда рвоты. Последняя будет присутствовать даже при полном отсутствии еды: больного рвет желчью.
- Диареи, кал при этом имеет жирный блеск, частицы непереваренной пищи. Иногда встречается чередование диареи с запором.
- Возможны сбои в сердечном ритме, повышение температуры до 38 градусов, озноб, признаки авитаминоза.
- Отмечаются слабость, плохое самочувствие, сонливость, отдышка, пониженное давление, «серость» кожи.
- В горизонтальном положении возможно усиление симптомов – легче становится, если сесть, наклонившись вперед.
Приступ может длиться до недели, при этом признаки будут ярко выраженными, а боли, тошнота – постоянными. Если симптомы обострения поджелудочной железы неярко выражены, приступ может тянуться долго — до 1-2 месяцев.
Также боли могут не иметь четкого места (например, распространяться на всю спину или поясничную область) и усиливаться после еды, ночью.
Положение поджелудочной железы
Причины обострения
Нарушение оттока желчи, ее химического состава, образование камней в желчном пузыре могут спровоцировать обострение панкреатита. Если панкреатит обострился по причине холецистита или желчнокаменной болезни, следует лечить эти заболевания. Скорее всего, потребуется операция по удалению желчного пузыря. Праздничные застолья с обилием спиртного вполне могут вызвать острый период в протекании заболевания.
Другие возможные причины обострения панкреатита:
- диеты с ограниченным количеством белка или вовсе без содержания белка;
- нарушения режима питания, большие промежутки между приемами пищи;
- регулярный прием алкоголя в небольших дозах;
- физическое перенапряжение;
- стресс или постоянное эмоциональное перенапряжение (вхождение в новый коллектив, новая должность);
- употребление некоторых лекарств – антибиотиков, гормональных препаратов;
- инфекционные заболевания;
- болезни печени, желчного пузыря, протоков;
- пищевое отравление;
- наличие в рационе большого количества жиров, особенно животного происхождения;
- самолечение медикаментозными средствами.
Важно! Нахождение причины заболевания поможет больному осознать зависимость между образом жизни и своей болезнью.
Диета и принципы питания
У взрослых заболевание приобретает хронический характер, а это значит, что питанию должно уделяться должное внимание, поскольку оно способно предотвратить обострения. Каждое обострение влечет за собой замещение нормально функционирующей ткани железы фиброзной. Поэтому с годами у больного развивается недостаточность железы внешнесекреторная и внутрисекреторная.
Основные принципы питания при хроническом панкреатите:
- Диета №5п при хроническом панкреатите предусматривает введение в рацион большего количества белковой пищи за счет исключения жирной и углеводов. Также необходимо отказаться от грубых растительных волокон и жирных сортов мяса.
- Жареные блюда не допускаются. Пищу рекомендуется готовить в пароварке, тушить и запекать в собственном соку.
- Все продукты, вызывающие диспепсию и усиливающие выработку ферментов, также исключают из меню.
- Пища при диете больного на хронический панкреатит должна быть сбалансирована по своему составу, блюда подаются в теплом и полужидком виде.
- Питание дробное, состоит из 5-6 приемов пищи, при этом порции небольшого объема.
- Полный запрет на употребление алкогольных напитков исключает основной фактор опасности для поджелудочной железы.
- новые продукты в рацион стоит вводить осторожно, небольшими порциями.
- при малейшем недомогании следует отказаться до более полной стабилизации работы поджелудочной железы;
- рекомендация к тщательному пережевыванию пищи уместна и для здорового организма, но при заболевании поджелудочной железы это правило должно соблюдаться особенно тщательно, даже если подан суп-пюре.
Диета при обострении хронического панкреатита, несмотря на ограничения, отличается большим разнообразием. Разрешается включать в рацион:
- мясо и птицу нежирных сортов;
- нежирную рыбу в отварном виде;
- вегетарианские овощные протертые супы;
- вегетарианские супы с рисом, с вермишелью, с гречневой, манной, овсяной крупой;
- отварные протертые овощи (картофель, морковь, кабачки, цветная капуста, тыква);
- омлеты из 2-х яиц;
- молочные обезжиренные продукты, некислый и нежирный творог, сметану и сливки в умеренном количестве, кисломолочные продукты;
- спелые фрукты с пониженной кислотностью, протертые ягоды, запеченные яблоки;
- компоты и некрепкий чай с лимоном;
- умеренное количество сливочного и растительного масла;
- каши, приготовленные на воде и молоке в соотношении 1:1;
- отварные макаронные изделия;
- печенье без сахара и домашние сухари из пшеничного хлеба.
Больным противопоказаны блюда с сокогонным действием:
- мясные,
- костные,
- грибные и рыбные бульоны,
- жареные блюда.
Принципиально важным является отказ от алкогольных напитков, поскольку они являются сильными стимуляторами панкреатической секреции.
В период ремиссии расширяется перечень продуктов и показано включение овощей и фруктов уже и в сыром виде. Овощи применяют в составе салатов, гарниров, винегретов и как самостоятельные блюда. Помимо каш можно делать плов с сухофруктами и отварным мясом, макароны, крупеники. Супы готовят не протертыми и осторожно вводятся свекольники, борщи и щи. Для улучшения вкуса используют соусы домашнего приготовления и пряности.
При хроническом панкреатите часто назначается лечебный курс приема минеральной воды. Для достижения эффекта воду пьют не для утоления жажды, а согласно рекомендациям приема, определенные ее виды и по указанной системе.
Назначают курс приема воды марок Ессентуки № 4, Боржоми и Смирновская, обладающих особым воздействием на поджелудочную железу:
- предотвращают застойные процессы в желчных протоках, в самой поджелудочной железе;
- снижают риск появления воспалительных процессов;
- нормализуют работу желудка и кишечника.
Лечение патологии
Как лечить панкреатит — эта проблема волнует всех, кто столкнулся с воспалением поджелудочной железы. Ведь последствия такого заболевания бывают очень серьезными.
А при несвоевременном оказании помощи, можно даже довести до тяжелых последствий, в том числе — возможна смерть.
Лечение панкреатита обычно напрямую зависит от вида болезни. Острый обычно купируют в больнице.
Первая помощь при нем выглядит так: приложите холод к животу больного, допустимо применение спазмолитиков при панкреатите, постельный режим и никакой пищи.
Как снять приступ панкреатита? Необходимо сразу же позвонить в скорую помощь, которая отвезет больного в стационар для дальнейшего лечения.
Если первая помощь не оказана, последствия могут быть самыми разнообразными — от тяжелого шока до сильнейшей интоксикации. Вероятна даже и смерть.
Для решения проблем поджелудочной железы в больнице у пациента возьмут все те же анализы крови, сделают УЗИ. Следующим этапом будет капельница.
Лечение препаратами при панкреатите проводится лишь с целью облегчения боли и устранения тошноты и рвоты.
Если речь идет о тяжелых гнойных формах заболевания, то лечение панкреатита подобного генеза включает в себя антибиотики. Обычно это разные цефалоспарины.
Антибиотики в данной ситуации необходимы, т.к. они убирают инфекцию и не допускают развития заражения крови.
Если кто-то сомневается, можно или нет пить антибиотики, медики говорят, что в данном случае — антибактериальные средства обязательны.
Медикаментозное лечение проблемы предполагает что можно употреблять разные средства, но в основном в жидкой форме.
Таблетки в стадии обострения пить не стоит, т.к. воспаленный желудок и поджелудка еще больше среагируют.
Таблетки широко применяют при лечении хронических форм болезни, в такой форме выпуска принимают ферменты.
Потеря веса корректируется глюкозой. Это своеобразная помощь желудку, чтобы он не перенапрягался на переваривание пищи.
Как вылечить панкреатит в хронической форме? Диета, таблетки, изменение режима дня. Можно использовать как помощь своему организму желчегонные средства.
Тех пациентов, что страдают от хроники, часто волнует вопрос: как снять приступ воспаления железы?
https://youtube.com/watch?v=Ybd5DPWPYJo
Все довольно просто — постельный режим, спокойствие, прием обезболивающих спазмолитиков. Желчегонные средства можно принимать только по рекомендации врача. Все лекарства должны соответствовать проблеме.
Медикаментозное лечение требует тщательного контроля.
Поэтому придется сдавать анализы крови, делать УЗИ, обязательна коррекция веса (при необходимости нужно либо похудеть, либо поправиться). Средства для этого подбираются врачом.
Физическими нагрузками при панкреатите лучше не увлекаться, т.к. все это может существенно ухудшить ситуацию.
Особенности лечения при беременности
Панкреатит при беременности вызывает проблемы, связанные с тем, что даме в положении нельзя принимать большую часть лекарств.
При этом потеря веса будущей матери, температура и прочие симптомы могут носить критический характер. Беременной чаще придется сдавать анализы, делать УЗИ и контролировать показатели веса.
Панкреатит при беременности требует особой тщательности в диагностике.
Причины и симптомы развития заболевания
Основными причинами, приводящими к развитию недуга, принято считать следующие:
- алкоголизм в хронической форме: частое употребление алкогольных напитков в большом количестве в значительной мере способствует развитию в организме большого числа разнообразных патологий, в числе которых хронический панкреатит;
- недуги печени и протоков, обеспечивающих желчевыведение, в хронической форме;
- заболевания органов пищеварительного тракта;
- хроническое нарушение режима питания;
- длительный прием некоторых медицинских препаратов, которые провоцируют развитие воспалительного процесса в поджелудочной;
- наследственная предрасположенность;
- язва двенадцатиперстной кишки.
- болевые ощущения в области живота, которые усиливаются после приема пищи;
- возникновение чувства тошноты после приема пищевых продуктов богатых жирами, однократные позывы к рвоте;
- желтушность кожного покрова, склер глазных яблок и слизистой оболочки ротовой полости;
- развитие сахарного диабета на поздних стадиях развития недуга.
Важно! При прогрессировании у человека ХП симптомы, характерные для заболевания, являются непостоянными, способны на некоторое время пропадать, как правило, проявляются в моменты обострения болезни, а исчезают в период ремиссии.
Развитие панкреатита в хронической форме происходит достаточно медленно – на протяжении нескольких лет. По этой причине человек при появлении первых симптомов недуга чаще всего не обращает на них внимания, а не обследуя организм, не задумывается над вопросом, чем лечить хронический панкреатит, и какие препараты лучше для этого использовать.
Важно! Чаще всего у человека выявляется одновременное развитие в организме хронического панкреатита и холецистита, что требует комплексного подхода к лечению расстройств.
В случае выявления одновременно двух патологий, следует прибегнуть к комплексному их лечению. Терапия должна проходить под контролем медспециалиста и в соответствии с его рекомендациями, как лечить хронический панкреатит и холецистит.
Профилактика рецидивов
Пациентам с хроническими формами воспаления необходимо скорректировать образ жизни и рацион. Главная задача – увеличить продолжительность ремиссионного периода и предотвратить обострение поджелудочной железы. Основные правила, которым нужно следовать ежедневно:
- устранить из меню запрещенные продукты и напитки;
- соблюдать режим рациональной (умеренной) физической активности;
- отказаться от алкоголя;
- регулярно посещать врача для контроля за динамикой болезни.
Хорошей профилактикой рецидивов является санаторно-курортное лечение в местах с минеральными источниками. Если возникают симптомы обострения, следует обратиться за врачебной помощью. Самолечение может привести к серьезным осложнениям.
Профилактика заболевания
Чтобы не страдать от потери веса, не сдавать анализы и не бегать на УЗИ, а также не применять медикаментозное лечение, стоит озаботиться такой мерой, как профилактика панкреатита.
Профилактика панкреатита предполагает, что вы будете правильно питаться и в некоторых случаях даже возможно принимать успокоительные, которые успокоят нервную систему и позволят предупредить развитие этого серьезного заболевания.
Панкреатит – острое или хроническое воспаление поджелудочной железы. Реактивный – отвечающий на воздействие извне; наступающий под влиянием внешних факторов. Поджелудочная железа – важный орган пищеварительной системы. В ней вырабатывается панкреатический сок (ферменты для расщепления и переваривания пищи), избранные гормоны, к примеру, инсулин – ответственный за поддержание нормального уровня сахара в крови.
У здорового человека панкреатический сок по желчным протокам поступает в двенадцатиперстную кишку, где активируется содержимым кишечника и запускает процесс переваривания пищи. В ситуациях, когда желчные протоки сужены/перекрыты или сфинктер между двенадцатиперстной кишкой и желчным пузырем не работает должным образом, ферменты активируются, не достигнув кишечника, разрушая клетки здорового органа. Заболевание опасное, иногда заканчивается серьёзными осложнениями и инвалидностью. В тяжёлых случаях возможен летальный исход, лечиться и диагностироваться болезнь должна вовремя.
Стол №5
Эффективность диеты давно доказана. Она имеет следующие особенности:
- Питание обязательно трёхразовое с двумя перекусами. Голодание и переедание не допускается.
- Объём порций небольшой, только чтобы устранить чувство голода.
- Еда должна быть малокалорийной.
- Температура еды – 40-45 градусов.
- Блюда должны быть перетёртыми или измельчёнными, грубые волокна не допускаются.
- Еда готовится в пароварке, духовом шкафу или варится, не допускается пережаривание продуктов.
- Меню составляется с учётом суточного соотношения белков, жиров и углеводов. Причём количество белков увеличивается, а углеводов и жиров уменьшается.
Примерное недельное меню:
| Завтрак | Понедельник: овсяная каша на воде без сахара, чай, галета. Вторник: яйцо всмятку, зелёный чай без сахара, крекер.
Среда: сырники, кофейный напиток. Четверг: запеканка из творога с нежирной сметаной, чай. Пятница: отварные макароны с сыром, чай. Суббота: белковый омлет на пару, морс, печенье. Воскресенье: пудинг с ягодами и фруктами, чай. |
| Второй завтрак | Понедельник: запеченные фрукты с творогом и ложкой сметаны. Вторник: сладкое яблоко.
Среда: желе из сметаны с ягодами, галеты. Четверг: овсяный кисель, сухарик. Пятница: нежирный творог со сметаной. Суббота: дыня (арбуз), печенье. Воскресенье: салат из сладких фруктов с натуральным йогуртом. |
| Обед | Понедельник: салат из варёной свёклы, суп-пюре из цветной капусты, отварная куриная грудка, отвар шиповника. Вторник: суп-пюре из сельдерея, рыба на пару, салат из мелко порезанных огурцов и помидоров, кисель.
Среда: суп с фрикадельками, гречневая каша, перемолотое мясо на пару, компот. Четверг: рисово-морковный суп, котлеты на пару, тушеная брокколи, компот. Пятница: суп из тыквы, лапша с отварной телятиной, компот. Суббота: куриный суп с лапшой, паровые котлеты из рыбы, тушёная морковь, компот. Воскресенье: суп-пюре из картофеля и моркови, макароны по-флотски без соуса с отварным мясом, компот. |
| Полдник | Понедельник: груша. Вторник: банан.
Среда: кисель с галетами. Четверг: 4-5 сладких слив. Пятница: банан. Суббота: желе из ягод, чай. Воскресенье: ряженка с печеньем. |
| Ужин | Понедельник: отварная вермишель с сыром, компот. Вторник: паровая запеканка из риса, компот.
Среда: молочная сосиска, рагу из овощей, отвар шиповника. Четверг: картофельное пюре с отварным мясом кролика, чай. Пятница: запеченная рыба на овощной подушке, чай. Суббота: рис с сухофруктами, морс. Воскресенье: рыба на пару, картофельные котлеты, морс. |
| Перекус перед сном | Понедельник: кефир. Вторник: йогурт натуральный без сахара.
Среда: кефир. Четверг: ряженка. Пятница: йогурт натуральный без сахара. Суббота: кефир. Воскресенье: йогурт натуральный без сахара. |
Рекомендуемые диетой продукты
Лечение и вторичная профилактика
Панкреатит – не то заболевание, которое самостоятельно лечится дома. Даже сами болевые ощущения от патологических процессов могут быть настолько сильными, что больные без медицинской помощи иногда умирают просто от болевого шока.
Приступ острого панкреатита считается опасным состоянием, лечить его надо стационарно.
В ожидании врача дома для облегчения состояния больного ему следует принять спазмолитики: «Но-шпу» или «Папаверин».
Другие препараты употреблять не рекомендуется, чтобы не смазать картину болезни и не помешать диагностике.
Больной должен находиться в лежачем состоянии в максимальном покое, ему следует приложить холод к месту локализации боли.
При остром панкреатите советуют некоторое время пить только теплую воду и не принимать пищу.
Уже в стационаре лечение, помимо приема лекарственных препаратов, будет предполагать период голодания. Он может длиться от 3 дней до недели – все будет зависеть от формы и стадии заболевания.
Некоторые формы панкреатита подразумевают хирургическое вмешательство (например, псевдотуморозный панкреатит).
Видео:
Лечение и последующий период реабилитации будут требовать от пациента следования определенным правилам и соблюдения строгой диеты. Особенно это касается людей с хроническим течением панкреатита.
Чтобы продлить ремиссию, они должны будут четко следовать правилам вторичной профилактики, а именно:
- окончательно убрать из своей жизни вредные привычки;
- строго контролировать баланс принимаемой пищи и физической активности, следить за своим весом;
- следовать указанной врачом диете, которая намного жестче, чем при первичной профилактике;
- проводить контрольные обследования;
- при необходимости принимать указанные специалистом препараты.
Диета при хроническом течении панкреатита довольно строгая. Она исключает простые и любимые всеми продукты: шашлык, сладкое или острое, фастфуд и жареную еду.
Каждый продукт, даже овощи и фрукты, следует употреблять в измельченном виде запеченным, вареным или приготовленным на пару.
Видео:
Есть нужно маленькими порциями, но часто, примерно раз в 3 часа. В один прием нельзя смешивать разные типы белков, жиров и углеводов.
Правильная профилактика панкреатита поможет не допустить острого течения заболевания.
Признаки панкреатита не относятся к числу легко распознаваемых, т.к. они похожи на ряд симптомов других заболеваний ЖКТ.
Однако для купирования симптоматики и чтобы не перевести острую форму в хроническую, необходимо хорошо разбираться в вопросе, что же такое панкреатит, как от него избавиться и какие средства использовать для профилактики, а также какие таблетки употреблять для лечения.
Панкреатит представляет собой воспаление поджелудочной железы.
Механизм развития довольно прост: провоцирующие факторы приводят к выработке поджелудочной железой протеолитических ферментов, что и приводит к развитию этого серьезного заболевания, которое лечится лекарствами, диетами, сменой образа жизни.
Состояние здоровья больного существенного ухудшается, может появляться температура при панкреатите и появляются признаки общей интоксикации из-за воспаления поджелудочной железы, потеря веса.
Придется сдавать анализы и делать УЗИ для проверки состояния внутренних органов.