Панариций на пальцах рук представляет инфекционное воспалительное заболевание подкожно-жировой клетчатки. Очаг располагается в тканях пальцев верхних конечностей, реже – нижних. Его формирование происходит при попадании микробов через царапины, ссадины.
Характеризуется болевыми ощущениями, отеканием, покраснением. На стадиях развития, достаточно консервативной терапии. При наличии гнойника, не обойтись без операции. Из-за нюансов строения и локации мягких тканей в этой части, нагноение проникает в глубину – к костям, сухожилиям и сочленениям. Если должной терапии не оказывается, возможны тяжелые осложнения.
Заболевание делится на 2 группы – гнойная и серозная. Зависимо от расположения гнойно-некротического процесса разделяют поверхностные и глубокие виды.
| Поверхностные | Глубокие |
| Кожный | Костный |
| Подкожный | Сухожильный |
| Подногтевой | Суставный |
| Околоногтевой | Пандактиллит |
Причины образования панариция на пальце
Патогенные бактерии, относящиеся к стрептококкам и стафилококкам, вызывают панариций, причины их проникновения внутрь эпителиальных тканей разные:
- поверхностные повреждения (царапины, ссадины, трещины);
- заусенцы или не удаленные вовремя занозы;
- глубокие повреждения эпителия (колотые раны от иголок, колючек растений);
- повреждение эпидермиса или дермы посредством влияния кислотных или щелочных химикатов, переохлаждения, чрезмерного увлажнения;
- низкий уровень гигиены рук и ног.
Факторы развития панариция могут быть разными, но все они приводят к одному исходу: в верхних слоях дермы, в суставной или сухожильной ткани появляется открытый очаг инфекции, бактерии быстро размножаются, питаясь клетками и разрушая их. Продукты их жизнедеятельности токсичны, поэтому появляется сильное воспаление в области поражения.
При поверхностных формах панариция появляются гнойные пустулы, а в случае закрытых – заметно увеличивается размер этой области, она уплотняется, а «отходы» бактерий начинают отравлять близлежащие ткани, но опаснее всего их попадание в кровоток.
Этиология
Панариций у человека возникает вследствие проникновения через повреждённый кожный покров инфекционных агентов. Наиболее часто недуг провоцируют следующие патогенные микроорганизмы:
- стафилококки;
- синегнойная палочка;
- стрептококки;
- энтерококки;
- грибковые микроорганизмы;
- кишечная палочка.
Проникнуть в тело человека они могут через:
- микротрещины;
- порезы;
- занозы;
- ссадины;
- заусенцы;
- царапины.
Риск возникновения панариция намного выше у лиц:
- имеющим в анамнезе сахарный диабет;
- страдающих от иммунодефицита;
- имеющих патологии обращения крови в руке;
- страдающих от авитаминоза или гиповитаминоза.
Классификация панариция на пальцах рук и ног
Существует несколько видов патологии, классификация основана на локализации очага размножения бактерий и воспаления, диагностируют:
- кожный;
- подкожный;
- околоногтевой;
- подногтевой;
- костный;
- суставный;
- сухожильный.
Каждый из видов стоит обсудить отдельно, так как они имеют разное происхождение, характерные симптомы и различия в лечении.
Кожный панариций
Кожный панариций является наиболее распространенной формой этого заболевания, развивается она при повреждении верхних слоев дермы. В травмированной области появляется одна или несколько пустул, заполненных мутным гнойным содержимым, иногда с примесями крови, кожа по контуру этого пузыря краснеет из-за воспаления тканей. В зоне очага инфекции появляется пульсирующая боль или жжение, со временем проявления могут стать ярче и болезненнее – это свидетельствует об углублении инфекции в ткани.
Вылечить кожный панариций легче всего, он редко дает осложнения, ведь большая часть повреждений припадает на эпидермис и верхний слой дермы. Если пациент пытается самостоятельно прокалывать пустулы, отказывает от медикаментозной терапии и не соблюдает правил гигиены воспаление усиливается, охватывая лимфатические сосуды.
Подкожный панариций
Подкожный панариций локализуется в средних слоях дермы, развивается на внутренней стороне ладоней и пальцев при более глубоких повреждениях. Так как кожа в этих местах более плотная из-за частого физического воздействия, нарыв развивается внутри, а воспалительный процесс уходи вглубь.
Подкожный панариций опасен тем, что из-за длительного пребывания очага воспаления в средних слоях дермы растет риск поражения сухожилий, суставов и костей.
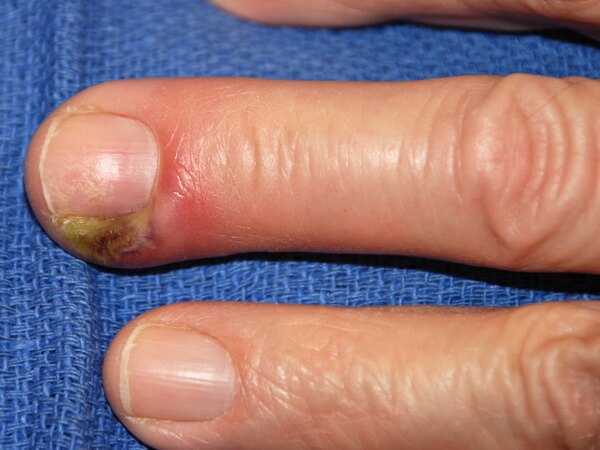
Околоногтевой панариций
Паронихий или околоногтевой гнойный панариций характеризуется инфицированием и воспалением валика кожи вокруг ногтевой пластины.
Подхватить эту форму заболевания можно в салонах красоты, если мастер перед маникюром не дезинфицирует свои инструменты, также мелкие трещины и заусенцы являются входными воротами для патогенов. При околоногтевой форме у больного воспаляется валик вокруг ногтя, кожа приобретает бурый оттенок, на поверхности могут появиться плотные гнойники.
Подногтевой панариций
Иногда при швейных работах или при обработке древесины под ноготь могут попасть игла или заноза, что спровоцирует подногтевой панариций. Эта форма опаснее предыдущей, иногда может стать ее осложнением, очаг инфекции перемещается под ногтевую пластину.
Гной оказывается «заперт» в тканях и не может выйти наружу, из-за чего подногтевой панариций провоцирует разрушение ногтя и распространение инфекции вглубь тканей.
Костный панариций
Костный панариций может развиться как самостоятельное заболевание при заражении открытых переломов пальца либо он появляется как осложнение подкожной или подногтевой формы. Инфекция постепенно разрушает твердые ткани, из-за чего пациент испытывает интенсивную пульсирующую боль.
Костный панариций вызывает сильный отек фаланги, кожа становится натянутой и гладкой, приобретает красный или фиолетовый оттенок. Двигательная активность пальца практически полностью прекращается из-за сильной боли. Костный панариций быстро дает не только местные, но и общие признаки инфицирования – лихорадка, озноб, слабость.
Суставный панариций
Проникающее повреждение суставных сумок, внутренние переломы в фалангах пальцев или распространение инфекции от мягких или костных тканей приводит к развитию панариция.
Суставная форма заболевания опасна тем, что нагноение внутри капсулы приводит к разрушению ее тканей, из-за чего полностью прекращается двигательная активность фаланги и ее необходимо ампутировать. При пальпации отмечают сильное напряжение сумки сустава, палец отекает и приобретает фиолетовый оттенок.
Сухожильный панариций
Сухожильный панариций или тендовагинит является одним из наиболее опасных видов данной патологии, связано это со строением сухожилий. Они представляют собой образования из фиброзной ткани, состоят из собранных в пучки коллагеновых волокон, окруженных влагалищем – оболочкой, облегчающей скольжение.
Сухожильный панариций приводит к быстрому распространению инфекции по этим структурам, патогены попадают в мягкие ткани мышц, в кости и суставы.
Сухожильный панариций сопровождается сильной лихорадкой, слабостью, пораженный палец отекает, остается в слегка согнутом состоянии, любые попытки пошевелить им приводят к сильной боли.
Классификация
Классификация панариция основана на глубине и локализации гнойно-воспалительного процесса. А вот вид возбудителя при этом не играет ключевой роли, характер флоры указывают в диагнозе в качестве уточнения.
Болезнь может иметь несколько клинических форм:
- кожный панариций;
- подкожный;
- околоногтевой, его называют также паронихией;
- подногтевой;
- суставной;
- костный;
- сухожильный панариций;
- пандактилит (поражение всех тканей пальца).
Суставной, костный и сухожильный панариций относятся к глубокой форме заболевания, как и пандактилит. А все остальные разновидности являются поверхностными, именно они диагностируются чаще всего.
а — кожный; б — паронихия; в — подногтевой; г — подкожный; д — сухожильный; е — костный; ж — суставной; з — костно-суставной; и — пандактилит
Некоторые специалисты называют панарицием и гнойно-воспалительные заболевания кисти с поражением ладони, тыльной поверхности, межпальцевых промежутков и подапоневротических образований. Но корректнее относить их к флегмонам. Воспаление тыльных поверхностей проксимальной и средней фаланг пальцев тоже обычно не считают панарицием, за исключением случаев их вторичного поражения при пандактилите.
Симптомы панариция на пальце
Симптоматика зависит от разновидности патологии. Кожная проявляется в виде сильного покраснения на коже, в месте ранения появляется плотная пустула с мутным содержимым, больной испытывает дискомфорт при задействовании этого участка руки или ноги.
Подкожный панариций пальца или внутренней стороны ладони характеризуется отек, уплотнением тканей, гиперемией, болью при надавливании.
При ногтевой форме у больного напухает валик вокруг ногтя, там появляется одна или несколько плотных пустул с гноем, качество пластины портится, она размягчается, начинает слоиться и ломаться. Подногтевой панариций узнают по легкому повышению температуры тела, отеку пальца, покраснению фаланги, боли при надавливании на ноготь, структура пластинки сильно портиться, она постепенно разрушается.
Костный панариций, а также сухожильный и суставный уже сложнее отличить друг от друга, так как их сопровождают общие симптомы: повышенная температура тела, лихорадка, сильный отек и покраснение в пораженной области, снижение или полное прекращение двигательной активности участка, болевые ощущения.
Симптоматика
Все разновидности данного недуга имеют свои клинические признаки. Но существует группа симптомов, которые являются характерными для всех форм панариция:
- болевой синдром в области поражения. Обычно он носит пульсирующий характер;
- гиперемия кожного покрова;
- отёк в месте нагноения;
- нарушение функционирования пальцев. Человек не может их согнуть, так как возникают сильные болевые ощущения;
- гипертермия.
Симптомы кожной формы:
- гиперемия кожного покрова в области поражения;
- формирование патологического пузыря, внутри которого находится экссудат. Он может быть кровянистым или гнойным;
- на ранней стадии прогрессирования патологии болевой синдром выражен не ярко, но постепенно он становится очень сильным и приобретает пульсирующий характер;
- стволовой лимфангит;
- слабость;
- разбитость;
- гипертермия.
Симптомы околоногтевой формы:
- на ранней стадии отёк и гиперемия носят локальный характер. Постепенно процесс распространяется на весь ногтевой валик;
- формирование гнойника, который легко можно увидеть сквозь тонкий эпидермис в данном месте;
- сильный болевой синдром. Особенно сильны болевые ощущения в ночное время суток;
- нарушение сна;
- лимфангит;
- гипертермия.
Околоногтевой панариций
Симптомы подногтевой формы:
- формирование гнойника под ногтем;
- интенсивный болевой синдром;
- недомогание;
- слабость;
- разбитость;
- нарушение сна;
- отёк ногтевой фаланги;
- под ногтем можно заметить гнойный экссудат;
- гипертермия.
Симптомы подкожного панариция:
- на ранней стадии в месте проникновения в тело инфекции наблюдается небольшое покраснение и слабая боль;
- по мере прогрессирования подкожного панариция болевой синдром усиливается и приобретает пульсирующий характер;
- поражённый палец отекает;
- озноб;
- гипертермия;
- слабость;
- разбитость.
Симптомы костного панариция:
- на ранней стадии прогрессирования костного панариция наблюдается клиническая картина подкожной формы, но все симптомы недуга выражены более ярко;
- сильный болевой синдром, из-за которого человек не может спать;
- фаланга с гнойником увеличивается в размерах. Характерный признак такой формы недуга – колбообразный вид поражённого пальца;
- кожный покров гиперемирован и имеет лёгкий цианотичный оттенок. При визуальном осмотре отмечается его блеск;
- поражённый палец находится в полусогнутом положении. Разогнуть его полностью у пациента нет возможности, так как при попытках это сделать возникает острая боль;
- озноб;
- лихорадка.
Признаки суставной формы:
- болевой синдром в области поражённого суставного сочленения, а также выраженный отёк;
- уменьшение амплитуды движений;
- при ощупывании места поражения можно отметить напряжение капсулы суставного сочленения;
- образование с тыльной стороны пальца свища.
Суставной панариций
Признаки сухожильного панариция:
- равномерный отёк поражённого пальца;
- сильный болевой синдром;
- по ходу сухожилий отмечается резкая боль;
- палец несколько согнут;
- гиперемии обычно не наблюдается;
- слабость;
- снижение аппетита;
- гипертермия;
- нарушение сознания;
- бред.
Диагностика
Первым этапом диагностики является внешний осмотр и сбор анамнеза – комплекса симптомов. Дополнительно могут назначить анализ состава жидкости из пустулы. При формах заболевания без внешних проявлений местоположения пустул с гноем определяет при помощи пуговчатого зонда, при подозрении на костный, сухожильный или суставный вид проводят рентгенологическое обследование пораженного участка.
Лечебные мероприятия
Как лечить панариций может сказать только квалифицированный врач, после проведения тщательного осмотра. Обычно прибегают к двум методикам – консервативной и оперативной. Если недуг прогрессирует не более двух дней, то можно попробовать справиться с гнойным процессом консервативными методами – использованием полуспиртовых повязок, антисептических фармацевтических средств, приёмом антибиотиков и прочее. Если же гнойный процесс находится в запущенной стадии, то в таком случае лечение только одно – проведение операбельного вмешательства.
Лечение панариция в домашних условиях можно проводить при помощи различных средств народной медицины. Но применять любые рецепты можно только после консультации у лечащего врача и получения у него разрешения на это. Самыми эффективными народными средствами при панариции являются:
- лечебная повязка с луком;
- компресс из свеклы;
- касторовое масло;
- лист алоэ;
- спиртовая настойка календулы;
- ванночка из чистотела.
Лечение панариция
Лечение панариция мазью
Лечение панариция мазью используют при неглубоких формах патологии, когда активные вещества препарата могут «достать» до очага инфекции, в список лекарств входят:
- Мазь Вишневецкого. Оказывает легкое обеззараживающее действие, способствует «вытягиванию» гноя из глубоких тканей наружу.
- Ихтиоловая мазь. Обладает обеззараживающим действием, угнетает активность стафилококков и стрептококков, улучшает кровообращение.
- Левомеколевая мазь. Левомеколь при панариции на поверхности кожи или ногтевого валика позволяет быстрее убить инфекцию и затянуть ранки, оставшиеся от фурункулов.
- Гиоксизон. Мазь на основе кортикостероидов, угнетает активность патогенных бактерий и грибков, эффективна при неглубоких обширных поражениях.
- Диоксидин. Мазь для лечения подкожного панариция и более поверхностных форм заболевания, устраняет флегмоны мягких тканей, ускоряет рассасывание фурункулов с гноем.
- Фурацилин. Фурацилиновая мазь от панариция имеет высокую эффективность, так как действует на большое количество грамположительных патогенных бактерий, проникает достаточно глубоко, поэтому способна бороться с остеомиелитом, миозитом и флегмоной.
- Димексид. Обладает противовоспалительным действием.
- Хлоргексидин. В виде мази использует как дополнительная терапия, которая помогает быстрее справляться с патогенными микроорганизмами.
Аугментин и другие антибиотики при панариции пальца используются при глубокой локализации очага инфекции, необходимо подбираться средства с широким спектром действия. Упомянутый препарат используется часто, он подходит даже маленьким детям, выпускается в разных формах и дозировке.
Восстанавливаться ладонь, стопа или палец после панариция будут около 2-5 недель, так как после терапии, устраняющей очаг инфекции, в тканях остаются токсичные продукты метаболизма патогенов, мертвые клетки, воспаленные участки лимфатической системы, поврежденные мягкие ткани.
Вскрытие панариция
Сложность процедуры зависит от глубины, разновидности и масштабности поражения. Зачастую вскрытие панариция проводят под местной анестезией, но если врач имеет дело с запущенной костной, суставной, подногтевой или сухожильной формой, то могут сделать общий наркоз.
Во время вмешательства хирург рассекает кожу над очагом воспаления, удаляет гнойное содержимое, если нужно – частично вырезает ткани, после этого больному ставят перчаточный дренаж, делают стерильную повязку.
Иногда ни внешнее, ни оперативное лечения пальца на ноге или руке не дает результата, ткани оказываются слишком повреждены, особенно если диагностировали сухожильный или костный панариций. В таких случаях необходимо проводить частичную или полную ампутацию пальца.
Причины возникновения
Панариций – это бактериально обусловленное неспецифическое воспаление. Чаще всего в качестве возбудителя выступают гноеродные стафилококки и стрептококки. Но не исключено участие и других патогенных микроорганизмов (например, дрожжеподобных грибов) и микст-инфекции. Иногда встречается также герпетическая форма заболевания.
Путь проникновения возбудителей – исключительно экзогенный. Входными воротами в большинстве случаев становятся небольшие повреждения кожи. Поэтому в анамнезе у пациентов с панарициями могут быть уколы швейными иглами и шипами растений, порезы (в том числе при стрижке ногтей), раны после сорванных заусениц, удаленные или оставшиеся занозы, потертости.
Повышенный риск развития панариция отмечается у людей, чья трудовая деятельность или хобби связаны с обработкой дерева, металла и других поверхностей. Склонны к такому заболеванию рыбаки и работники рыборазделочных цехов. Реже занос инфекции происходит при укусах животных, рваных и размозженных ранах, открытых переломах пальцев.
Развитию панариция способствуют:
- неправильная или несвоевременная обработка полученных повреждений;
- использование для маникюра давно не очищаемых инструментов;
- чрезмерное обрезание краев ногтевых пластин;
- ношение тесной, плохо вентилируемой обуви;
- повторные продолжительно существующие мацерации кожи;
- наличие сахарного диабета, полигиповитаминоза и иммунодефицитных состояний любого происхождения;
- хронические нарушения микроциркуляции в пальцах, обусловленные вибрацией, повторными переохлаждениями, воздействием токсических соединений (металлов, минеральных масел, негашеной извести).
В большинстве случаев заболевание обусловлено травмами на производстве и имеющимися профессиональными предрасполагающими вредностями. На бытовые причины приходится 10-15%.
Осложнения
К осложнениям панариция относят:
- флегмону (глубокое воспаление мягких тканей);
- остеомиелит (воспалительно-некротический процесс в тканях костного мозга и самой кости);
- тромбофлебит сосудов кисти и предплечья (стопы и голени);
- сепсис (попадание патогенов в кровь с последующим их распространением по всему организму);
- сильную интоксикацию;
- воспаление лимфатических узлов и сосудов;
- миозит (воспаление мышечной ткани).
Возникновение подобных осложнений связано с отсутствием своевременного лечения на ранних стадиях панариция, поэтому не стоит тянуть и самостоятельно пытаться вылечиться инфекцию.
Почему развивается воспаление?
Непосредственной причиной развития воспалительного процесса является проникновение условно-патогенных микроорганизмов, обитающих на теле человека (преимущественно, стрептококков), через поврежденные участки кожи в более глубокие слои.
К предрасполагающим факторам панариция относят:
- нарушения техники выполнения маникюра и педикюра;
- привычка грызть ногти, кусать пальцы;
- хронические воспалительные процессы кожи;
- сахарный диабет;
- недостаток витаминов в организме;
- иммунодефицитные состояния.
Существуют ли меры профилактики
Важно знать не только, как вылечить панариции, но и как предупредить их возникновение. Меры профилактики очень простые. Они сводятся к соблюдению гигиенического режима. При возникновении раны кожного покрова любой глубины требуется тщательно вымыть руки с мылом. При наличии инородных предметов, необходимо их удалить. Если справиться с этим самостоятельно невозможно, то нужно обратиться к врачу.
После данных манипуляций нужно обработать рану и окружающую кожу антисептиком. С этой целью можно использовать перекись водорода, раствор бриллиантовой зелени, йод, хлоргексидин. Затем место раны заклеивают пластырем.
Важно делать маникюр без образования так называемых заусениц. При их наличии кожа также обрабатывается антисептиками. Маникюр нужно делать только стерильными инструментами.
При наличии признаков патологии требуется как можно быстрее обратиться к врачу.
Физиопроцедуры
Физиотерапевтические методы лечения являются дополнительным средством к комплексной терапии серьезных заболеваний. Сюда относят ультрафиолетовое облучение, тепловые процедуры, УВЧ-терапию (воздействие на организм высокочастотного электромагнитного поля), лечение с помощью ультразвуковых волн.
Если от таких методов не наблюдается положительного эффекта, то лечить панариций нужно только хирургическим путем.
Следует помнить
Результаты рентгенографии не показывают ясную картину, так как отстают на несколько недель. Поэтому стоит повторить процедуру через определенное время.
- На начальном этапе заболевания, возможно применение антибиотиков для лечения воспалительных процессов.
- Также назначают ванночки с солью и физиотерапевтические процедуры.
Однако редко кто обращается к врачу на начальном этапе панариции пальца, поэтому и как лечить заболевание выбирает доктор в зависимости от запущенности состояния.
Предрасполагающие факторы
Несмотря на то, что панариций вызывают грамотрицательные золотистые стафилококки, он может появиться в результате попадания в организм стрептококка, кишечной палочки, штаммов гнилостной инфекции и анаэробных микроорганизмов, поражающих мышечную и соединительную ткань.
Повлечь за собой возникновение очага воспаления и развитие заболевания на пальце могут следующие факторы:
- травмы верхних конечностей, при которых нарушается циркуляция крови и связь тканей с центральной нервной системой,
- хронические заболевания, приводящие к иммунодефициту,
- недостаточное обеззараживание поврежденных тканей,
- присутствие в организме другой инфекции,
- микротрещины.
Внимание! Благоприятной средой для развития инфекций может стать тесная обувь из синтетических материалов, которая не дает пальцам ног свободного пространства, сдавливает их и препятствует правильно циркулировать крови в сосудах.
Прогноз
Прогноз при костном панариции большого пальца кисти разный – он зависит от того, как быстро костные ткани втянуты в патологический процесс и насколько агрессивной является патогенная микрофлора, спровоцировавшая развитие этой болезни.
При своевременном удалении гнойного содержимого и адекватной антибиотикотерапии удается сохранить ткани и функциональность пальца. В запущенных случаях процесс удается купировать, но возможно укорочение пальца и нарушение его функций.
Прогноз резко ухудшается при таких обстоятельствах, как:
- позднее обращение в клинику;
- самолечение – особенно методом «выгревания».
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
4, всего, сегодня
(56 голос., средний: 4,45 из 5)
-
Остеосаркома бедренной кости – злокачественная костная опухоль
-
Ожоговая болезнь – причины, признаки, медицинская помощь
Мази:
- Мазь Вишневского – одно из наиболее эффективных средств. Хороший антисептик, способствующий быстрому блокированию воспаления и вскрытию гнойника. Мазь наносится на марлевую салфетку, прикладывается к пораженному месту, фиксируется повязкой. Менять достаточно 2 раза в сутки.
- Ихтиоловая мазь. Аппликация наносится на больной участок и фиксируется повязкой. Можно менять до 3 раз в сутки. Оказывает противовоспалительный эффект и способствует выходу гнойной субстанции.
- Мазь левомеколь. Перед применением мази, больной палец опускается в ванночку с умеренно горячей водой для улучшения кровоснабжения пораженного участка. После этого делается компресс с левомеколем. Мазь способствует уничтожению патогенной флоры, очищению тканей от гнойной субстанции и их регенерации. Менять компресс 2 раза в сутки. Мазь можно применять и после вскрытия панариция до полного выздоровления.
- Димексид. Раствор использовать осторожно во избежание химического ожога. Разводится кипяченой водой в пропорции 1:4, в растворе мочится марлевый тампон и делается аппликация на пораженный участок. Марля прикрывается полиэтиленовой пленкой, сверху ватным тампоном и фиксируется. Компресс накладывается не более чем на 40 минут.
Следующие средства можно применять при кожном, околоногтевом, подкожном и подногтевом видах панариция.
- Фурацилин. Можно применять готовый раствор или самостоятельно растворить таблетку фурацилина в 100 гр горячей воды. Палец держать в растворе чуть выше комнатной температуры 30-40 минут.
- Тетрациклиновая мазь. Смазывать пораженную область 3-4 раза в сутки, чередуя с цинковой пастой.
Указанные препараты эффективны только на начальных стадиях заболевания, когда присутствует незначительное воспаление без нагноения кожного и подкожного видов.
Если терапия вышеперечисленными препаратами не оказывает положительного эффекта и болезнь прогрессирует, необходимо обратиться к врачу за помощью, чтобы процесс не перешел на глубинные ткани.
Обратите внимание
Существует несколько классификаций панариция, одну из которых создал ученый Зайцев в 30-х годах прошлого века. Она делит заболевание на поверхностные и глубокие формы.
- Костная форма — это остеомиелит фаланга, который проявляется воспалением. Существует первичный костный панариций, который появляется после колотых ран, проникающих в надкостницу. А также вторичный панариций, когда в запущенных или не долеченных ситуациях подкожная форма перебрасывается на кость. Для избавления от данного недуга проводится антибиотикотерапия. Помимо этого омертвевшую и пораженную кость удаляют, благодаря чему загноение отступает и все заживает. Если операция не приносит желаемого результата и воспаление не проходит, проводят повторную чистку или полностью удаляют фалангу во избежание распространения процесса гниения внутрь руки.
- Паронихия или околоногтевой панариций появляется в результате воспаления околоногтевого валика. Часто это заболевание проявляется после неудачно сделанного маникюра. Кожа ногтевого валика воспаляется по краю ногтя из-за небольших повреждений. Первым делом надо продезинфицировать пораненные места, и помазать ее мазью Левомеколь или Димексидин и понаблюдать за состоянием кожи. При сильном воспалении стоит обратиться к врачу.
- Подногтевой панариций — это скопление гноя под телом ногтя. Чаще всего развивается при заражении колотых подногтевых ран. Возбудителем инфекции обычно выступает золотистый стафилококк. Это острая форма панариция, при которой гной скапливается под ногтем, происходит отслоение ногтевой пластины, что приводит к сильным пульсирующим болям. Гной может локализироваться в центре, у основания или по всей ногтевой пластины. При осмотре видно, что под ногтем есть гной, а сама пластина торчит вверх. Сильные боли ощущаются во время сгибания и разгибания пальца. Кожа вокруг ногтя становится воспаленной, горячей и покрасневшей. При гнойном воспалении проводится оперативное лечение. Врачи под наркозом вскрывают гнойник, удаляют омертвевшие ткани и гной, накладывают дренаж.